
Паллиативный прорыв
Надо отдать должное – в последние 5 лет в сфере паллиативной помощи сделано очень много. С 2018-го по 2022-й принят ряд критически важных положений, изменивших жизнь пациентов.
Пересмотрены базовые правила оказания паллиативной помощи.
Нуждающимися в паллиативной медицинской помощи (ПМП) теперь считаются пациенты с болезнями печени, почечной недостаточностью, деменцией, в том числе болезнью Альцгеймера, ВИЧ-инфекцией и туберкулезом в терминальной стадии и др. Урегулировано взаимодействие больниц, организаций социального обслуживания, общественных объединений и некоммерческих организаций при оказании ПМП, социальное обслуживание паллиативных пациентов, оказание психологической помощи и др.
Паллиативные пациенты теперь могут получать медицинские изделия для использования на дому.
До этого оксигенаторы, например, предоставлялись пациентам фактически за рамками правового поля, несмотря на острую потребность в них.
Паллиативную помощь наконец-то можно организовать в дневном стационаре.
Раньше ее оказывали исключительно в стационарах или на дому, так как пациенты гораздо лучше переносят лечение в привычной обстановке, среди близких людей. Но из-за ограниченности ресурсов отечественного здравоохранения помочь на дому каждому неизлечимому больному было невозможно. Дневной стационар оказался отличным решением: медицинские процедуры проводятся профессионалами в стационаре, а большую часть дня больной находится дома – в комфортных для него условиях. С учетом этого нововведения расширен перечень структурных единиц – утверждены правила организации дневного стационара ПМП взрослым.
Оказать паллиативную помощь врачи теперь могут и тем пациентам, которые не в состоянии подписать информированное добровольное согласие.
Речь о пациентах, которые не могут выразить свою волю (например, если находятся в тяжелом состоянии или получают наркотические анальгетики) и у которых нет законных представителей. Теперь такие пациенты не останутся без помощи. Решение об оказании паллиативной помощи без согласия пациента должна принять врачебная комиссия, а в случае ее отсутствия – консилиум или лечащий (дежурный) врач.
Медики, которые имели неосторожность нарушить правила хранения и использования наркотических средств или психотропных веществ, больше не несут уголовное наказание.
Раньше этот дамоклов меч – ст. 228.2 Уголовного кодекса РФ – висел над головой каждого, кто ежедневно или почти ежедневно выписывал наркотические обезболивающие.
Тот, кто нарушил правила, в течение 12 часов с момента обнаружения утраты препарата обязан заявить об этом и объяснить, как это произошло. Специальная комиссия зафиксирует факт утраты и по итогам расследования составит акт, в котором опишет причины утраты. Если выяснится, что ампула была случайно разбита или иным неправильным образом уничтожена, акт направляется в Росздравнадзор. А вот если препарат пропал и обстоятельства его пропажи не установлены, документ будет передан в органы МВД.
Гораздо проще стало с препаратами для паллиативных пациентов.
Во-первых, расширен список назначаемых препаратов, входящих в перечень подлежащих предметно-количественному учету. Во-вторых, препарат для инкурабельного пациента в аптеке можно получить без доверенности, а лишь на основании документа от медработника. В-третьих, наркотические препараты в виде трансдермальных терапевтических систем теперь выписывают по рецептам №148-1/у-88, а действуют эти рецепты до 15 дней вместо 10 и др.
Впервые утвержден профстандарт для врача-специалиста по ПМП.
В нем установлены квалификационные требования к данной должности. Таким образом, правовой статус врача по паллиативной помощи стал более ясным.
Несомненно, регулятор решил несколько острых проблем, которые стояли ребром с самого момента появления ПМП в России. Однако ситуация с паллиативной помощью все еще далека от идеала и на федеральном, и на региональном уровне.
Наверное, это очевидно и регулятору. Во всяком случае внимание к проблемам паллиатива с его стороны не ослабевает.
Какие планы были, какие остались
В 2020 году утвержден План мероприятий по повышению качества и доступности паллиативной медицинской помощи («дорожная карта»), в 2021 году – ведомственная целевая программа «Развитие системы оказания паллиативной медицинской помощи» (ВЦП).
28 января 2022 года ВЦП утратила силу, и сейчас какой-либо отдельной ведомственной программы по ПМП нет. Все планы мероприятий зафиксированы в «дорожной карте». Ответственным по большинству пунктов остается Минздрав России.
В целях реализации дорожной карты по развитию паллиативной помощи в РФ утверждено постановление Правительства РФ от 31.03.2021 №512 «О внесении изменений в государственную программу РФ “Развитие здравоохранения”». В нем содержатся правила, по которым из федерального бюджета предоставляются и распределяются субсидии бюджетам субъектов РФ для реализации их госпрограмм, содержащих мероприятия по развитию системы ПМП. Субсидии направляются на закупку лекарств, включая обезболивающие, а также медицинских изделий, в том числе для использования на дому, автомобилей для отделений выездной патронажной ПМП.
Аналогичные цели субсидий на цели развития ПМП указаны в постановлении Правительства РФ от 26.12.2017 №1640 «Об утверждении государственной программы РФ “Развитие здравоохранения”».
В результате законодательных рокировок пропало направление по государственной поддержке отдельных общественных и иных некоммерческих организаций.
В дорожной карте декларируется повышение доступности и качества паллиативной помощи путем:
- ее мониторинга;
- улучшения материально-технической базы медицинских организаций;
- совершенствования правового регулирования;
- повышения доступности и качества обезболивания;
- развития инфраструктуры и др.
Например, по плану в медорганизациях, оказывающих специализированную паллиативную помощь, к 2022 году должно работать 988 врачей. А саму помощь к 2024 году должны получать минимум 90% всех, кто в ней нуждается.
Но насколько эти планы воплощаются в реальности – после стольких усилий регулятора по их разработке? Субъекты федеральную инициативу подхватили, взяли под козырек и начали принимать свои программы и отдельные отраслевые акты. Но все ли там гладко?
Для понимания текущей ситуации фонд направил запросы в региональные органы власти, департаменты здравоохранения и больницы 12 регионов. Это Башкортостан, Волгоградская, Иркутская, Кемеровская, Ростовская, Рязанская, Самарская области, Краснодарский и Красноярский края, Москва, Севастополь, Татарстан. Мы решили получить сведения об укомплектованности больниц для паллиативных больных, лекарственном обеспечении, кадровом голоде и многом-многом другом.
«Темой паллиативной помощи я и моя команда занимались с 2015 года. Прекрасно помню, как все начиналось, было много планов, задач. Поэтому спустя столько лет нам было интересно провести данное исследование – оценить текущее состояние дел. И не только по количеству нерешенных вопросов и задач, а по объему реализованного. Последняя задача наиболее сложная, поскольку паллиативная помощь среди видов медпомощи на последнем месте (сперва первичная, специализированная и скорая медицинская помощь) и внимание к ней – по остаточному принципу. Некоторые ее “болевые точки” сейчас устранены, но не все, к сожалению. Другие продолжают требовать от регулятора проработки – это и статус медицинской сестры по ПМП, и ее профессиональный стандарт, и специальный порядок отказа от ПМП, и критерий “масса тела”. Это еще не весь перечень», – отмечает вице-президент фонда «Вместе против рака», адвокат к.ю.н. Полина Габай, которая еще в 2018 году принимала участие в парламентских слушаниях в Госдуме на тему «Паллиативная помощь в Российской Федерации. Перспективы нормативно-правового регулирования».
Далее мы кратко опишем барьеры на пути к эффективной организации паллиативной помощи, а также наши рекомендации по гармонизации законодательства. С полным текстом исследования можно ознакомиться здесь.
Барьер «Нормативная правовая база»
Проблема: региональная нормативная правовая база не гармонизирована с федеральной.
Мы выявили не только недочеты, но и просто вопиющие пробелы – несмотря на то, что гармонизация нормативных правовых актов заявлена в качестве основной задачи дорожной карты, причем срок ее исполнения – 4-й квартал 2020 года (и далее постоянно).
Не соответствуют федеральному законодательству в региональных актах:
- описания функций структурных подразделений;
- требования к квалификации врачей;
- перечень выполняемых работ (оказываемых услуг);
- порядок назначения наркотических, психотропных и сильнодействующих лекарственных препаратов пациентам при выписке из стационара;
- положения об информированном добровольном согласии на медицинское вмешательство;
- описание круга лиц, имеющих право на паллиативную медицинскую помощь;
- перечень медицинских манипуляций при оказании паллиативной помощи;
- указанная длительность пребывания пациентов в медицинских организациях, оказывающих паллиативную помощь в стационарных условиях;
- порядок принятия решения о наличии или отсутствии показаний к паллиативной помощи и сам список таких показаний;
- терминология («отделение выездной патронажной паллиативной помощи», «профильные паллиативные койки» и т. д.) и др.
При этом ряд положений региональных актов:
- ограничивает право пациентов на получение паллиативной помощи;
- не учитывает возможность оказания помощи в условиях дневного стационара;
- затрагивает вопросы оказания медпомощи, которая не входит в понятие паллиативной (например, ведение беременных женщин) и др.
В ряде регионов полностью отсутствуют акты, регулирующие организацию оказания ПМП взрослым и детям (а имеются только акты по маршрутизации взрослых и детей). Некоторые приказы ссылаются на уже не действующие документы. Например, в Красноярском крае один из приказов по оказанию паллиативной помощи до сих пор ссылается на недействующий приказ Минздрава №187н.
Проблема: не урегулирован на высшем уровне вопрос о создании федерального регистра пациентов, нуждающихся в паллиативной помощи, нет отдельной формы статистического наблюдения.
В феврале 2019 года при подготовке нового положения об оказании ПМП идею о создании единого регистра высказал председатель Госдумы Вячеслав Володин. Однако тогда предложение реализовано не было.
Многие регионы постарались закрыть правовые пробелы самостоятельно, но получилось «кто в лес, кто по дрова» – ведь им абсолютно не на что опереться. Да и за исполнением региональных приказов о регистре/реестре никто толком не следит.
Например, в Краснодарском крае в 2020 году был создан реестр лиц, нуждающихся в ПМП. К 1 марта 2022 года в реестр внесена информация о 10 708 паллиативных пациентах. И хотя федеральных требований к таким реестрам нет, приказ о создании краснодарского реестра в некоторых положениях противоречит актам федерального законодательства, в частности Положению о ПМП.
А в некоторых регионах ведение регистра/реестра вообще не регулируется никакими нормативными актами.
«Дорожная карта» предполагает разработку формы федеральной отраслевой статистической отчетности об оказании ПМП (п. 4). Срок исполнения данной задачи – 4-й квартал 2022 года. Но до настоящего времени данная форма не разработана и не принята. Минздрав пишет, что «в целях организации сбора статистических данных подготовлены актуализированные формы федеральной отраслевой статистической отчетности оказания паллиативный медпомощи». Что Минздрав под этим подразумевает, остается неясным, по крайней мере, официальной информации на этот счет нет.
Проблема: не урегулирован на федеральном уровне вопрос о маршрутизации паллиативных пациентов.
Паллиативную помощь иногда сложно получить, потому что нет единого понимания, кого считать паллиативным пациентом. Часто причина этого – «сломанная» маршрутизация: паллиативные койки могут быть заняты непрофильными пациентами, которым нужна социальная помощь или даже специализированное лечение, а неизлечимо больные люди, которым нужен уход и обезболивание, оказываются в социальных учреждениях или дома, без поддержки выездной паллиативной службы.
Субъекты РФ принимают акты о маршрутизации пациентов, но единого представления о содержании таких актов у регионов нет.
«Преемственность онкологической и паллиативной помощи нас удивила, притом не только в положительном ключе. Казалось бы, если пациент нуждается в паллиативной медицинской помощи, значит ресурсы и резервы онкопомощи исчерпаны. Как говорится, пути назад нет. Однако на деле часть умирающих от осложнений онкопациентов, попав в руки врачей паллиативной медицины, буквально оживает и возвращается в онкологические учреждения, чтобы продолжить основное лечение. Это странное и нецелесообразное “блуждание” между паллиативом и онкологией – прямое следствие того, что сопроводительная терапия в онкологическом секторе, в том числе уход за пациентом, обезболивание, устранение тошноты и рвоты, толком не регулируется и не оплачивается по программе госгарантий, – рассказывает Полина Габай. – Мы обсуждали этот вопрос 4 апреля прошлого года со специалистами по ПМП».
Напомним, что отсутствие отдельных тарифов для сопроводительной терапии вынуждает клиники проводить ее себе в убыток или подталкивает пациентов к тому, чтобы самостоятельно покупать препараты от осложнений. Кто не может этого себе позволить, волей-неволей превращается в нуждающегося в паллиативной помощи. Государство пытается решить эту проблему, однако недостаток средств не позволяет. О попытках решения мы писали в материале «Рак, клиника, рецепт, аптека: все будет так, исхода нет?».
«Меня как врача волнует другой аспект проблемы паллиативного статуса онкопациента, – рассказывает президент фонда «Вместе против рака», исполнительный директор Российского общества онкоурологов к.м.н. Баходур Камолов. – Некоторые онкологи боятся сообщить пациенту, что возможности онкологии исчерпаны. Из-за этого они не выдают направление на паллиативное лечение. А некоторые просто не знают, что требуется дополнительное заключение. И складывается ситуация, когда пациент не получает онкологическое лечение, поскольку показаний уже нет, но и нет возможности получить паллиативную помощь, поскольку отсутствует направление от врача-онколога».
Напомним, что нуждающимся в паллиативной помощи пациента обычно признает врачебная комиссия. Но онкобольные – исключение, за их паллиативный статус отвечает единолично врач-онколог. В соответствии с порядком оказания онкопомощи он выдает направление на ПМП.
Проблема: не урегулирован статус врача по ПМП и медицинской сестры по ПМП.
В Номенклатуре должностей медицинских работников и фармацевтических работников есть должность «врач по паллиативной медицинской помощи». Но ей не соответствует какая-либо медицинская специальность. В Перечне специальностей и направлений подготовки высшего образования нет квалификации «Врач по паллиативной медицине».
В то же время регулятором утвержден профессиональный стандарт, которым установлены требования к уровню образования и обучению, т. е. квалификационные требования к врачу по паллиативной помощи. В отличие от других врачебных специальностей, допуск к этой должности упрощен – если есть медицинская специальность (не любая, список утвержден), достаточно пройти повышение квалификации. Если же будет отдельная специальность, придется проходить ординатуру или профессиональную переподготовку.
Отсутствует соответствующая специальность и для среднего медицинского персонала. Эта проблема поднималась Полиной Габай в стенах Госдумы еще в мае 2018 года. Отметим, что при отсутствии специальности не может быть и должности.
Кроме того, должности медицинской сестры по ПМП нет в списке должностей, дающих право на досрочное назначение страховой пенсии по старости. Такой пробел приводит к тому, что люди не желают приходить в эту важную профессию.
Главный внештатный специалист по паллиативной помощи Д.В. Невзорова ответила, что приняты поправки, касающиеся специальной оценки условий труда медработников, оказывающих паллиативную помощь. По ее словам, это будет способствовать повышению кадровой укомплектованности структур, оказывающих специализированную ПМП.
Проблема: не регламентирован состав укладок выездных патронажных служб.
О существовании такой проблемы заявили Кемеровская, Иркутская, Волгоградская области и др.
Проблема: не регламентировано взаимодействие с благотворительными и волонтерскими организациями.
Роль НКО в оказании паллиативной помощи очень высока. Но некоторые регионы отметили, что взаимодействие НКО, больниц, хосписов по вопросам ПМП затруднено из-за отсутствия нормативной базы.
Конечно, некоторые аспекты взаимодействия с НКО рассмотрены в Положении о ПМП. Но как узко там понимается роль НКО в оказании ПМП… Документ далеко не охватывает всех тех проблем, которые могут решить медицинские организации с помощью НКО.
Проблема: отсутствует ряд необходимых методических и клинических рекомендаций.
Например, не разработаны рекомендации по лечению у паллиативных пациентов одышки, эметического синдрома. Нет клинических рекомендаций по лечению хронического болевого синдрома у детей – а до недавнего времени не было их и для взрослых. Регионы сообщили, что нужны (а сейчас отсутствуют) стандарты и алгоритмы оказания ПМП на дому выездными бригадами. Отметим, что не во всех регионах больницы осведомлены об уже существующих методических рекомендациях и не все используют их в работе.
Клинические рекомендации по лечению хронического болевого синдрома у взрослых в конце декабря 2022 года одобрены Минздравом и в феврале размещены в рубрикаторе. А о существовании аналогичных рекомендаций для детей известно только со слов главного внештатного специалиста по ПМП Минздрава России Д.В. Невзоровой. Пока в рубрикаторе этот документ отсутствует, хотя эта задача дорожной карты тоже должна была быть выполнена к 4-му кварталу 2021 года.
Обращаем внимание, что до 28 января 2022 года ответственным за работу над методическими рекомендациями был Первый МГМУ им. И.М. Сеченова, точнее его подразделение – Федеральный научно-практический центр паллиативной медицинской помощи. После этой даты согласно дорожной карте ответственным за разработку методических и клинических рекомендаций является Минздрав России.
Федеральный научно-практический центр паллиативной медицинской помощи сообщил, что выполнил 6 пунктов «дорожной карты» – разработал методические рекомендации и представил в Минздрав, что тот и подтвердил. Отметим, что на сайте центра отсутствуют методические рекомендации по оказанию ПМП детям, находящимся в организациях социального обслуживания.
Надеемся, что на этом центр не остановится – клиникам для работы требуется гораздо больше рекомендаций.
Барьер «финансирование»
Государство не скупится на паллиативную помощь. Деньги выделяются в виде отдельных субсидий из федерального бюджета. С 2021 года в рамках комплекса мероприятий «Развитие системы оказания паллиативной медпомощи» размер субсидий ежегодно составляет 3,7 млрд руб.
До 28 января 2022 года общий размер финансового обеспечения был указан в ВЦП Минздрава России.
На плечах бюджетов субъектов РФ лежит оказание паллиативной помощи по линии программ государственных гарантий.
На 2023 год показатели на ПМП в рамках программы госгарантий были увеличены: средний норматив финансовых затрат на единицу объема медпомощи в стационаре составляет 2764,7 руб., на посещение на дому выездными патронажными бригадами – 2338,3 руб. (постановление Правительства РФ от 29.12.2022 №2497).
Ключевая проблема – нерациональное распределение денежных средств, в частности без учета реальных потребностей паллиативных больных.
Общий объем расходов на оказание ПМП ежегодно растет, но при этом направляемые в регионы средства нередко тратятся местным руководством на оборудование, в котором тяжелобольные пациенты не нуждаются, либо закупленное оборудование направляется не на профильную помощь. Некоторые медицинские организации заявили об отсутствии финансов на приобретение автомобилей для выездных патронажных бригад. Большое количество средств идет на приобретение обезболивающих с перевесом в сторону наркотических препаратов (см. раздел «Барьер “Лекарственное обеспечение”»).
Низкими являются и тарифы на ПМП, которые не покрывают всех расходов. Частично гасят возникший финансовый вакуум субсидии – но лишь частично.
Мы направили письмо в Минздрав России с просьбой сообщить о результатах исполнения «дорожной карты», но ясного ответа не получили: Минздрав решил ограничиться перечислением целей субсидий по постановлению Правительства РФ от 26.12.2017 №1640 и информацией о том, какие методические рекомендации разработаны и какие проведены исследования.
Барьер «Инфраструктура и кадры»
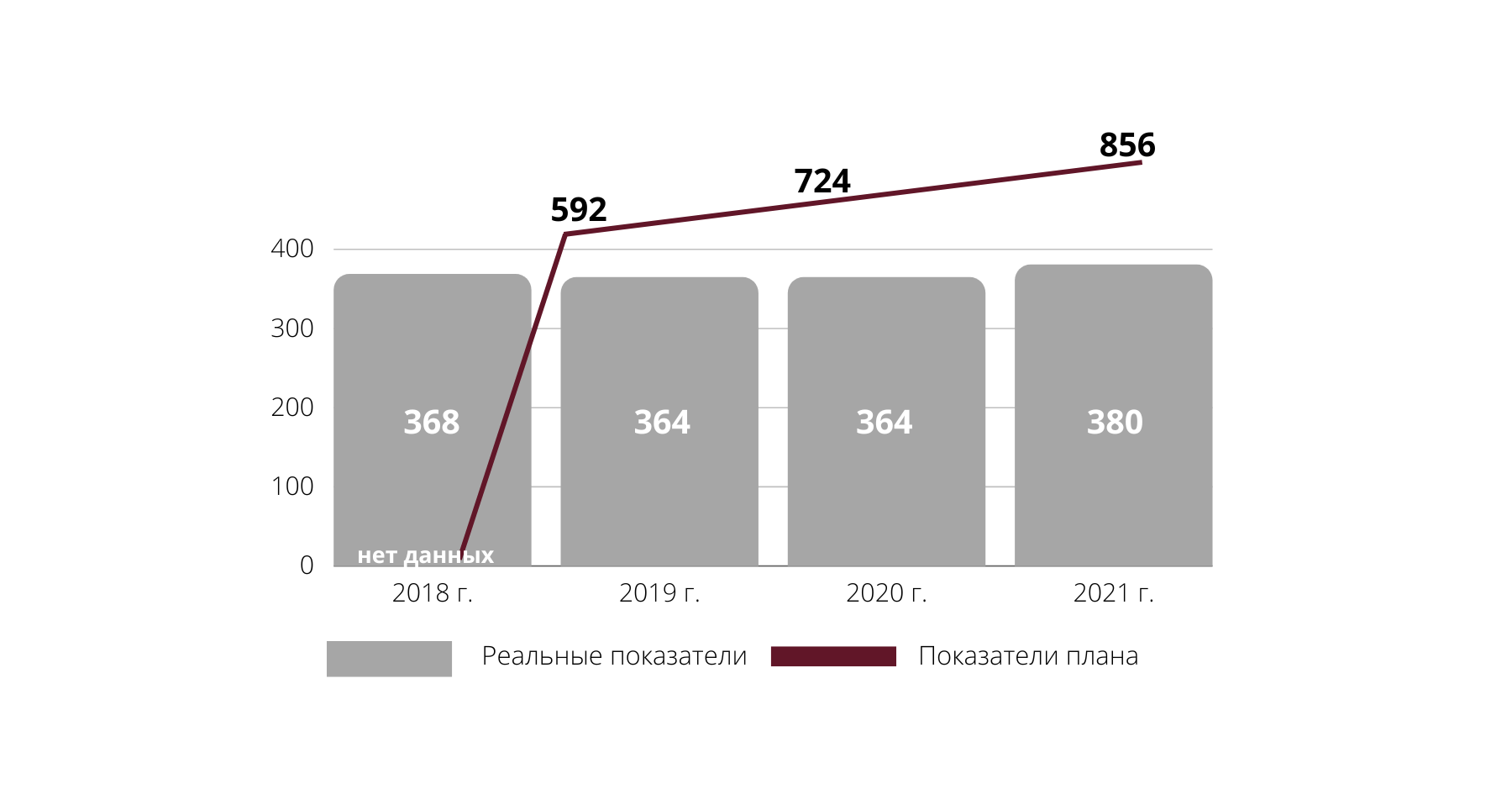
Здесь мы выявили целый клубок взаимосвязанных проблем. Например, недостаточно выездных патронажных бригад. А так выглядит обеспеченность паллиативными койками в Республике Башкортостан – показатели заметно ниже ВЦП.
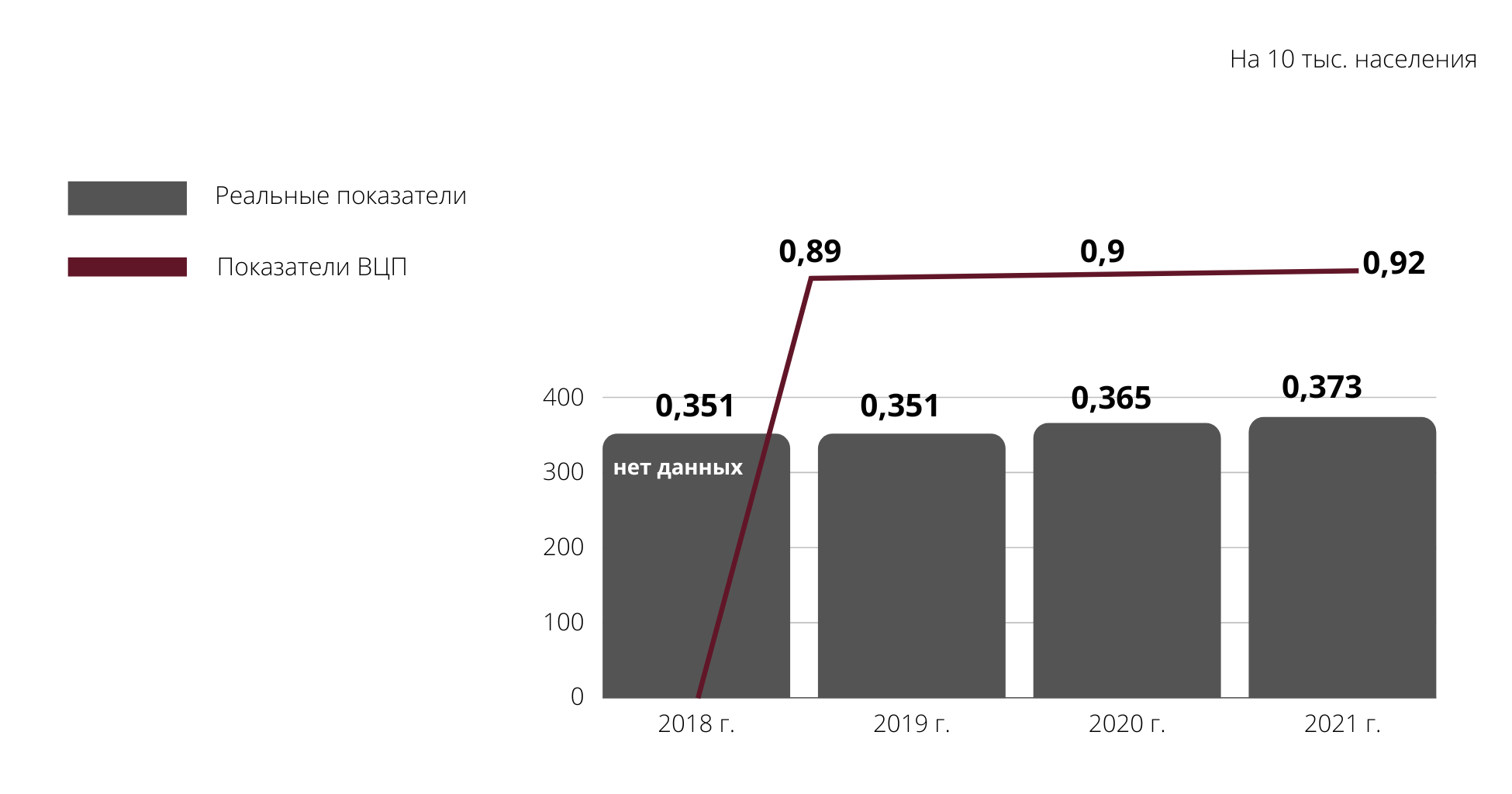
Другая проблема – не хватает специалистов, чтобы обеспечить круглосуточное врачебное наблюдение, возможность госпитализации и назначения лечения в выходные и праздничные дни. Например, в Республике Башкортостан число врачей, оказывающих специализированную ПМП, практически не изменилось с 2018 года. При этом целевые показатели предписывают более чем двукратный рост за 4 года.
Кроме того, отсутствие образовательного стандарта высшего образования по специальности «Паллиативная медицинская помощь» и профессионального стандарта медицинской сестры по ПМП затрудняет подготовку специалистов. Данную проблему обозначил Кузбасский медицинский колледж.
В январе 2023 года мы запросили у Минздрава информацию о том, каким образом решается проблема нехватки медицинских кадров, а также о планах по совершенствованию обучения врачей. Минздрав не стал отвечать на вопрос о нехватке кадров и ограничился общей информацией о подготовке и размещении интерактивных образовательных модулей по вопросам оказания ПМП.
Интерактивные образовательные модули разрабатывает Центр развития непрерывного медицинского и фармацевтического образования.
Барьер «Лекарственное обеспечение»
Периодический дефицит в аптеках лекарственных препаратов и неполный ассортимент средств для купирования хронического болевого синдрома – об этих проблемах сообщили многие региональные больницы. Важную роль здесь играют клинические рекомендации по лечению данного синдрома, которые наконец утверждены. Предполагаем, это упорядочит работу и прояснит правила назначения лекарственных препаратов.
Региональные органы власти при этом крайне скупо делились информацией о доле наркотических и психотропных препаратов в общей массе средств, применяемых для обезболивания. Вероятно, эта доля достаточно велика.
Некоторые документы косвенно подтверждают, что из средств, выделенных на препараты для купирования тяжелых симптомов и обезболивания, подавляющая часть направляется на приобретение именно наркотических обезболивающих. Это обоснованно вызывает как правовые, так и медицинские вопросы.
Имеющаяся нормативная правовая база позволяет использовать и другие лекарственные препараты. А медицинские подходы классически подразумевали поэтапный переход на тяжелые виды лекарственного обезболивания.
Также некоторые региональные акты по вопросам назначения и обеспечения паллиативных пациентов наркотическими и психотропными лекарственными препаратами при выписке и оказании ПМП на дому противоречат федеральному законодательству (например, устанавливают дополнительный перечень случаев выдачи таких препаратов).
Это может объясняться отсутствием единого акта об обороте наркотических средств. Большая часть регионов выделила эту проблему как одну из ключевых.
Выводы
Проблемы ПМП считаются одними из самых неявных в сфере здравоохранения. К сожалению, как выяснилось в процессе исследования, они иногда еще и замалчиваются. Мы столкнулись с нежеланием региональных властей делиться информацией и даже с категоричными отказами предоставлять данные. О чем это может говорить? О том, что состояние паллиативной помощи много хуже? О том, что существующее на бумаге плохо отражает реальность? О том, что административного ресурса в регионах не хватает на решение этих проблем? Надеемся, что это не так. Потому что если это действительно так, то нужно бить в набат. Ведь речь об очень уязвимой категории пациентов, среди которых к тому же – неизлечимо больные дети и страдающие от боли взрослые, неспособные позаботиться о себе.
А сейчас допускается недопустимое: регионы работают по актам, которые утратили силу. Или еще хуже – издают акты, которые противоречат федеральному законодательству. И поэтому права пациентов и работников сферы ПМП остаются птичьими правами – пока в рамках ВЦП продолжают выделяться деньги и обозначаться благие цели…
Решить все перечисленные нами проблемы возможно только при активном и не формальном, а реальном взаимодействии и регулятора в лице Минздрава России, и местных властей, и медицинских организаций, и НКО, и представителей профессионального сообщества. Опыт предыдущих лет, уже сделанные шаги со стороны регулятора говорят о том, что это реально.
Фонд «Вместе против рака» не остается в стороне, не останавливается на исследовании и двигается дальше. В планах – в ближайший месяц обсудить с представителями профессионального сообщества существующие проблемы в сфере ПМП, а также разобраться, какая ведется работа по гармонизации законодательства и совершенствованию паллиативной помощи в России.
Напоминаем, что с полным текстом исследования можно ознакомиться здесь.

Приказ Минздрава России №345н, Минтруда России №372н от 31.05.2019 «Об утверждении Положения об организации оказания паллиативной медицинской помощи, включая порядок взаимодействия медицинских организаций, организаций социального обслуживания и общественных объединений, иных некоммерческих организаций, осуществляющих свою деятельность в сфере охраны здоровья» (далее – Положение о ПМП).
Федеральный закон от 06.03.2019 №18-ФЗ «О внесении изменений в Федеральный закон “Об основах охраны здоровья граждан в РФ” по вопросам оказания паллиативной медицинской помощи».
Приказ Минздрава России от 10.07.2019 №505н «Об утверждении порядка передачи от медицинской организации пациенту (его законному представителю) медицинских изделий, предназначенных для поддержания функций органов и систем организма человека, для использования на дому при оказании паллиативной медицинской помощи».
Федеральный закон от 06.03.2019 №18-ФЗ «О внесении изменений в Федеральный закон “Об основах охраны здоровья граждан в РФ” по вопросам оказания паллиативной медицинской помощи».
Приказ Минздрава России от 18.07.2022 №494н «О внесении изменения в классификатор работ (услуг), утвержденный приказом Минздрава России от 19.08.2021 №866н».
Федеральный закон от 06.03.2019 №18-ФЗ «О внесении изменений в Федеральный закон “Об основах охраны здоровья граждан в РФ” по вопросам оказания паллиативной медицинской помощи».
Федеральный закон от 01.07.2021 №259-ФЗ «О внесении изменений в статью 228.2 Уголовного кодекса РФ».
Приказ Минздрава России от 22.10.2021 №1005н «Об утверждении Порядка фиксации комиссией фактов утраты наркотических средств и (или) психотропных веществ, совершенной при осуществлении медицинской деятельности».
Приказ Минздрава России от 24.11.2021 №1094н «Об утверждении Порядка назначения лекарственных препаратов, форм рецептурных бланков на лекарственные препараты, Порядка оформления указанных бланков, их учета и хранения, форм бланков рецептов, содержащих назначение наркотических средств или психотропных веществ, Порядка их изготовления, распределения, регистрации, учета и хранения, а также Правил оформления бланков рецептов, в том числе в форме электронных документов».
Приказ Минтруда России от 22.06.2018 №409н «Об утверждении профессионального стандарта “Врач по паллиативной медицинской помощи”».
Один из критериев потребности в паллиативной помощи – снижение массы тела более чем на 10% за последние 6 месяцев. Если пациент потеряет 9% массы тела, по действующим правилам он не сможет получать положенную ему ПМП.
План мероприятий (дорожная карта) «Повышение качества и доступности паллиативной медицинской помощи» до 2024 года (утвержден Правительством РФ 28.07.2020 №6551п-П12).
Программа принята приказом Минздрава России от 03.10.2019 №831 «Об утверждении ведомственной целевой программы “Развитие системы оказания паллиативной медицинской помощи”».
На основании приказа от 28.01.2022 №34.
Задача | Что включает | Сроки |
Гармонизация нормативных актов | Внесение поправок в ряд федеральных актов в части: федеральных субсидий; специальной оценки труда; Приведение актов субъектов РФ по ПМП в соответствие с требованиями федерального законодательства | 4 квартал 2020 года 4 квартал 2021 года 4 квартал 2022 года 4 квартал 2020–2021 года, далее постоянно |
Мероприятия, направленные на развитие системы оказания ПМП, повышение качества доступности ПМП | Разработка методики расчета контрольных показателей эффективности оказания ПМП взрослым и детям. Разработка перечня сведений, предназначенных для ведения учета лиц, нуждающихся в ПМП. Утверждение методических рекомендаций по нутритивной поддержке взрослых и детей, нуждающихся в ПМП, по длительной искусственной вентиляции легких у взрослых и детей на дому; по оказанию ПМП детям, находящимся в организациях социального обслуживания | 2 квартал 2020 года 4 квартал 2022 года |
Повышение доступности и качества обезболивания | Расчет потребности в лекарственных препаратах (ЛП), содержащих наркотические средства (НС) и психотропные вещества (ПВ). Разработка, госрегистрация и организация производства новых ЛП, содержащих НС и ПВ, новых лекарственных форм ранее зарегистрированных ЛП в соответствии с потребностью. Проведение анализа полноты выборки ЛП, содержащих НС и ПВ субъектами РФ в рамках заявленных потребностей. Разработка и утверждение клинических рекомендаций по лечению хронического болевого синдрома у взрослых и детей при оказании ПМП. Разработка методических рекомендаций по обеспечению проживающих в организациях социального обслуживания ЛП, содержащими НС и ПВ, в том числе при лечении болевого синдрома | 4 квартал 2020 года 4 квартал 2021 года |
Развитие отдельных направлений оказания ПМП | Проработка вопроса оказания ПМП в перинатальном и неонатальном периодах лицам, признанным нуждающимися в оказании ПМП в детском возрасте, по достижении ими совершеннолетия, пациентам с социально значимыми заболеваниями в терминальной стадии развития, гражданам без регистрации по месту пребывания, иностранным гражданам, гражданам, находящимся в местах заключения, гражданам, получающим медпомощь в ведомственных медицинских организациях | 4 квартал 2021 года |
Обучение медицинских работников, медицинских психологов, специалистов по соцработе по вопросам оказания ПМП, в том числе ведению (контролю) хронического болевого синдрома | Разработка образовательных модулей по вопросам оказания ПМП взрослым и детям; применения медицинских изделий, предназначенных для поддержания функций органов и систем организма человека у взрослых и детей, в том числе на дому; назначения технических средств реабилитации при направлении пациентов, нуждающихся в ПМП, на медико-социальную экспертизу, для включения в образовательные программы подготовки и повышения квалификации медицинских работников, медицинских психологов, специалистов по социальной работе и социальных работников | 4 квартал 2022 года |
Информирование по вопросам организации ПМП (пациентов, их родственников и др.) | Разработка методических рекомендаций для медицинских организаций по информированию населения по вопросам оказания ПМП. Разработка и утверждение техзадания на исследование и оценку удовлетворенности пациентов (их законных представителей), родственников, иных лиц, осуществляющих уход, качеством ПМП. Проведение оценки удовлетворенности качеством ПМП на основе техзадания | 4 квартал 2020 года С 2021 года и далее |
Реализация мультидисциплинарного подхода к оказанию ПМП | Проведение анализа нормативных правовых актов и правоприменительной практики в субъектах РФ на предмет избыточных ограничений для участия социально ориентированных некоммерческих организаций в предоставлении услуг, предусматривающих медико-социальное сопровождение лиц, нуждающихся в ПМП, включая организацию оказания ПМП и содействие в ее получении | 1 квартал 2021 года |
Согласно приказу Минздрава России от 03.10.2019 №831 поддержка отдельных общественных организаций по ВЦП сводилась к оказанию государственной поддержки единственной – АНО «Центральная клиническая больница Святителя Алексия, Митрополита Московского Московской Патриархии Русской Православной Церкви».
Перечень анализируемых нормативных правовых актов.
В исследовании были проанализированы акты в области ПМП 12 субъектов РФ: Башкортостан, Волгоградская область, Иркутская область, Кемеровская область – Кузбасс, Краснодарский край, Красноярский край, Москва, Ростовская область, Рязанская область, Самарская область, Севастополь, Татарстан.
Приказ Минздрава Краснодарского края от 07.10.2020 №4778 «О создании Регионального реестра лиц, нуждающихся в паллиативной медицинской помощи в Краснодарском крае».
В некоторых региональных актах не учитываются показания к ПМП, установленные действующим Положением о ПМП, что сужает круг лиц, имеющих право на данную помощь (Красноярский рай).
Положение закреплено в п. 14 совместного приказа Минздрава России и Минтруда России от 31.05.2019 №345н/372н «Об утверждении Положения об организации оказания паллиативной медицинской помощи, включая порядок взаимодействия медицинских организаций, организаций социального обслуживания и общественных объединений, иных некоммерческих организаций, осуществляющих свою деятельность в сфере охраны здоровья».
В соответствии с п. 26 Порядка оказания медпомощи взрослому населению при онкологических заболеваниях, утвержденного приказом Минздрава России от 19.02.2021 №116н, ПМП пациенту с онкологическими заболеваниями оказывается в соответствии с порядком о паллиативной медпомощи.
Онкологическим порядком функция выдачи направления при наличии медицинских показаний для оказания паллиативной помощи закреплена за кабинетом врача-онколога и других структурных единиц.
С 1 сентября 2025 года начнет действовать новый перечень специальностей и направлений подготовки высшего образования, утвержденный приказом Минобрнауки от 01.02.2022 №89, в котором квалификация «Врач по паллиативной медицине» также отсутствует.
Постановление Правительства РФ от 29.10.2002 №781.
Приказ Минтруда России от 29.09.2021 №664н «Об утверждении особенностей проведения специальной оценки условий труда на рабочих местах медицинских работников, непосредственно оказывающих паллиативную медицинскую помощь в соответствии со своими должностными обязанностями и осуществляющих указанную деятельность в медицинских организациях или структурных подразделениях медицинских организаций, специализирующихся на оказании паллиативной медицинской помощи».
П. 19 и 38 приложения №38 к Положению о ПМП.
П. 19. К проведению информирования населения привлекаются некоммерческие организации, осуществляющие свою деятельность в сфере охраны здоровья граждан, а также организации, действующие в интересах пожилых людей и инвалидов.
П. 38. Взаимодействие медицинских организаций, организаций социального обслуживания, общественных и иных некоммерческих организаций, осуществляющих свою деятельность в сфере охраны здоровья граждан, осуществляется в целях улучшения морально-психологического состояния пациентов, в том числе за счет реализации следующих мероприятий:
- осуществление дополнительного ухода за пациентами;
- организация досуга (свободного времени) пациентов и их родственников;
- улучшение социально-бытовых условий пребывания пациентов;
- трудовая помощь;
- проведение мероприятий культурной и творческой направленности;
- оказание юридической помощи пациентам.
Методические рекомендации по лечению одышки, эметического синдрома в «дорожной карте» не заявлены.
Методические рекомендации:
- по нутритивной поддержке взрослых и детей, нуждающихся в паллиативной медицинской помощи;
- по длительной искусственной вентиляции легких у взрослых и детей на дому;
- по оказанию паллиативной медицинской помощи детям, находящимся в организациях социального обслуживания;
- по обеспечению проживающих в организациях социального обслуживания, лекарственными препаратами, содержащими наркотические средства и психотропные вещества, для медицинского применения, в том числе при лечении болевого синдрома;
- для медицинских организаций по информированию населения по вопросам оказания паллиативной медицинской помощи, социальных услуг, обеспечения лекарственных препаратами, в том числе содержащими наркотические средства и психотропные вещества, медицинскими изделиями, предназначенными для поддержания функций органов и систем организма человека, и техническими средствами реабилитации.
В рамках программы государственных гарантий бесплатного оказания гражданам медицинской помощи на 2022 год (постановление Правительства РФ от 28.12.2021 №2505) на паллиативную помощь был установлен средний норматив финансовых затрат на единицу объема медпомощи: в стационаре – 2620,6 руб.; на посещение на дому выездными патронажными бригадами – 2216,4 руб.
Структура тарифа на оплату медицинской помощи включает: расходы на заработную плату, начисления на оплату труда, прочие выплаты, приобретение лекарственных средств, расходных материалов, продуктов питания, мягкого инвентаря, медицинского инструментария, реактивов и химикатов, прочих материальных запасов, расходы на оплату стоимости лабораторных и инструментальных исследований, проводимых в других учреждениях, организации питания, расходы на оплату услуг связи, транспортных услуг, коммунальных услуг, работ и услуг по содержанию имущества, расходы на арендную плату за пользование имуществом, оплату программного обеспечения и прочих услуг, социальное обеспечение работников медицинских организаций, прочие расходы, расходы на приобретение основных средств (оборудование, производственный и хозяйственный инвентарь) стоимостью до 100 тыс. руб. за единицу (ст. 35 Федерального закона от 29.11.2010 №326-ФЗ «Об обязательном медицинском страховании в Российской Федерации»).
- Интерактивный образовательный модуль (ИОМ) для медицинских работников, оказывающих первичную медико-санитарную помощь по вопросам оказания ПМП, в том числе по обезболиванию;
- ИОМ «Оказание паллиативной помощи детям: показания и маршрутизация пациентов»;
- ИОМ «Нормативно-правовые основы респираторной поддержки детей при оказании паллиативной медицинской помощи».
Например, письмо Минздрава России от 20.09.2022 №25-4/9317 полностью посвящено вопросам назначения и оформления наркотических и психотропных лекарственных препаратов, а также препаратов для медицинского применения, подлежащих предметно-количественному учету, содержит подробные информационно-методические материалы.

- кандидат юридических наук
- учредитель юридической фирмы «Факультет медицинского права»
- доцент кафедры инновационного медицинского менеджмента и общественного здравоохранения Академии постдипломного образования ФГБУ ФНКЦ ФМБА России
- член рабочей группы по онкологии, гематологии и трансплантации Комитета Госдумы РФ по охране здоровья

- кандидат юридических наук
- учредитель юридической фирмы «Факультет медицинского права»
- доцент кафедры инновационного медицинского менеджмента и общественного здравоохранения Академии постдипломного образования ФГБУ ФНКЦ ФМБА России
- член рабочей группы по онкологии, гематологии и трансплантации Комитета Госдумы РФ по охране здоровья

- кандидат медицинских наук
- исполнительный директор Российского общества онкоурологов
- член рабочей группы по онкологии, гематологии и трансплантации Комитета по охране здоровья Госдумы РФ

- кандидат юридических наук
- учредитель юридической фирмы «Факультет медицинского права»
- доцент кафедры инновационного медицинского менеджмента и общественного здравоохранения Академии постдипломного образования ФГБУ ФНКЦ ФМБА России
- член рабочей группы по онкологии, гематологии и трансплантации Комитета Госдумы РФ по охране здоровья




















Люди от боли вешаются в Москве, столице нашего государства! О чем еще говорить? Говно у нас а не паллиативная помощь.