
Дважды два – иногда три, а иногда пять?
Российские граждане имеют право на бесплатные лекарства – это знает каждый пациент, и неважно, лечится он в дневном или круглосуточном стационаре. Не исключение и онкобольные – им тоже гарантировано лекарственное лечение за счет средств ОМС.
Чего не знают пациенты – это того, что препараты «бесплатные» только для них. А назначившая лечение клиника за них заплатила – и, естественно, хочет возместить свои расходы.
Именно здесь кроется корень всех проблем. Клиника может получить от ФОМС меньше денег, чем потратила на лечение пациента, потому что тарифная система не сбалансирована: есть профицитные тарифы, а есть и дефицитные. ЦЭККМП Минздрава России считает, что существует баланс между дефицитными и профицитными тарифами и что за один случай клиника получит больше, чем потратила, а за другой меньше, чем потратила, – в итоге расходы и доходы будут примерно равны. Но в реальности это не так.
А поскольку в клинических рекомендациях некоторые препараты перечислены как «взаимозаменяемые» (можно лечить препаратом N или препаратом NN, показанными при одном и том же заболевании определенной группе пациентов, и клинические результаты будет сопоставимыми), при назначении препарата условная клиника будет стремиться выбрать из «взаимозаменяемых» препаратов тот, затраты на лечение которым лучше возмещаются.
Альтернатива для клиник – оплачивать лечение пациента, по сути, из своего кармана. Это отвечает принципу гуманизма, но не способствует процветанию самой клиники. Добавим, что в некоторых случаях для лечения пациента предлагается вообще только один препарат, и если тариф на лечение им низкомаржинальный, то эта альтернатива и вовсе отсутствует – клиника использует высокоэффективный препарат, но сама останется в минусе.
«Тариф нередко рассчитан таким образом, что себестоимость оказанных услуг, в том числе лекарств, не покрывается, поэтому медицинские учреждения вынуждены минимизировать свои убытки, отдавая предпочтение “вкусным” схемам. Вопрос не только в убыточности отдельных тарифов, проблемы разнообразны. С 2021 года препараты не из перечня ЖНВЛП фактически “вылетели” из программы госгарантий, равно как и лечение осложнений. Сопроводительная терапия в целом не учтена в тарифах, все это ведет к минимизации оказания такой помощи», – поясняет адвокат, вице-президент фонда поддержки противораковых организаций «Вместе против рака» Полина Габай.
О маржинальности бедной замолвите слово
Заведующая онкологическим отделением хирургических методов лечения (онкоурологии) Иркутского областного онкологического диспансера Ольга Бакланова считает, что маржинальность тарифов прямо влияет на закупку препаратов для лечения онкозаболеваний. «На этапе назначения лекарства врач не смотрит на дефицитность или профицитность схемы, он отталкивается от того, какие препараты есть в аптеке медучреждения, – говорит она. – А вот какие препараты будут закупаться, решает комиссия, которая как раз-таки основывает свой выбор в первую очередь на маржинальности схем группировщика КСГ. Конечно, клиника будет закупать в первую очередь те препараты, которые выгодны для нее».
«Мы смотрим укрупненно – сколько потратили, сколько получили за все вместе, но понятно, что чем больше убыточных схем мы будем делать, тем меньше будет оставаться “на жизнь” медорганизации», – подтверждает существование проблемы врач-онколог Михаил Ласков. – Поэтому больницы выбирают более маржинальные тарифы и ограничивают более убыточные».
Проблема касается не только государственных медорганизаций. Такое регулирование системы оплаты привело к тому, что частники (особенно некрупные), которым разрешили работать в системе ОМС, постепенно начали выборочно использовать тарифы.
«Частники умеют считать деньги. В отличие от государственных учреждений, у них нет бесплатных земель, зданий, техники. Частные клиники все больше обращают внимание на себестоимость лечения. В связи с этим их стали обвинять в том, что они снимают сливки, едят лакомые кусочки, вытаскивают изюм из булочки, т. е. используют только те тарифы, которые в ОМС имеют определенную маржинальность и профицитность. Однако на самом деле этим занимаются все участники рынка, в том числе и госклиники, – описывает систему к.м.н. Баходур Камолов, президент фонда «Вместе против рака». – В итоге частников стали вытеснять из системы ОМС, им перестали выделять достаточные объемы медицинской помощи, а впоследствии приняли такой порядок оказания онкопомощи, что подавляющая часть вылетела как пробка из бутылки. И тут опять же страдают пациенты, потому что в частных клиниках лечиться по ОМС порой комфортнее, чем в государственных».
Особенно критичным такое положение дел становится для небольших частных организаций.
«Мы достаточно большие, и отрицательные случаи лечения просто размываются в общем объеме. Это дает больше свободы в принятии клинических решений, – комментирует ситуацию руководитель центра химиотерапии «Медси», врач-онколог Евгений Ледин. – Для нас более принципиальным при выборе схемы является удобство применения препарата. Предпочтительнее, например, если пациент из региона будет приезжать раз в полтора месяца, а не раз в месяц. Такой препарат удобнее и пациентам, и нам. Подчеркну, что я рассуждаю именно со стороны крупной клиники, имеющей огромные потоки пациентов, для нас эти недостатки [тарифов] не так принципиальны. Однако если мы говорим о небольших учреждениях, где каждый законченный случай вносит большой вклад в структуру выручки, для них вопрос маржинальности будет более критичен. Они просто не могут себе позволить дефицитные схемы, ведь каких-то сверхмаржинальных схем, покрывающих лечение сразу нескольких пациентов, сейчас просто нет».
Экс главный врач Свердловского областного онкологического диспансера, онколог Владимир Елишев добавляет: «Корректность и прозрачность тарифообразования отдельных видов медицинской помощи влияет на их применяемость в любом медицинском учреждении. Если тарифы покрывают расходы, это положительный фактор для развития этих видов медицинской помощи». Он подчеркнул, что дефицитные тарифы должны финансово компенсироваться или за счет других видов помощи, или за счет целевых субсидий.
«В детской онкологии/гематологии дельта между тарифом и себестоимостью, как правило, возмещается из благотворительной помощи, – говорит Дмитрий Литвинов, к.м.н., главный врач НМИЦ ДГОИ им. Дмитрия Рогачева. – Но в некоторых региональных отделениях боятся или не имеют возможностей привлекать благотворителей, и проблемные пациенты «вымываются» в сторону федеральных центров, где есть “внебюджет”. В результате этого процесса в таких регионах сложные и интересные пациенты, представляющие «вызов» для врача-специалиста и заставляющие его самообразовываться, держать свой профессиональный уровень на высоте, уходят. Это неминуемо приводит к тому, что уровень таких отделений падает и они становятся неспособными вообще вести сложных пациентов».
«Одноклассников» сравнили поименно
Чтобы понять, насколько серьезна проблема несбалансированности тарифов, эксперты фонда «Вместе против рака» провели финансово-аналитическое исследование – рассчитали стоимость одного случая госпитализации по нескольким КСГ (тарифам) и фактическую стоимость лечения в этих случаях.
Сразу оговоримся, что наши расчеты в определенной степени условны, поскольку мы проводили их по тем методикам, которые предлагаются регулятором. Мы не беремся оценивать верность этих методик, хотя в процессе анализа у нас возникли на этот счет некоторые сомнения. Комментарии экспертов подтверждают их обоснованность, но об этом – немного ниже.
Методика анализа
Для расчета взяли 12 схем лекарственной терапии, применяемых при лечении меланомы, рака легкого, печени, желудка, молочной железы, злокачественных новообразований полости рта.
Из 12 исследуемых схем 10 состоят из лекарств, обладающих схожим спектром действия и показанных при одних и тех же онкологических заболеваниях. Эти препараты-«одноклассники» (относящиеся к одному классу, например моноклональные антитела) в клинических рекомендациях перечислены как взаимозаменяемые.
В расчете участвовали схемы (предполагающие применение одного препарата или их комбинации), описанные в справочнике «Схемы лекарственной терапии».
Каждый тариф формируется с учетом региональных показателей. Для исследования были выбраны 9 субъектов РФ: Тамбовская, Тверская, Томская, Тульская, Челябинская, Ярославская области, Удмуртская, Чувашская республики и Хабаровский край. Для оценки себестоимости лечения были взяты реальные закупочные цены в этих регионах в 2021 году. В том случае, когда отдельные препараты в регионе вообще не закупались, цены взяты из расчета зарегистрированной предельной отпускной цены с учетом НДС.
Отметим, что ЦЭККМП Минздрава России даже отчасти признает проблему несбалансированности тарифов. В документе, опубликованном на его сайте под названием «Модель КСГ для оплаты медицинской помощи за счет средств ОМС в 2022 г.», указано, что «для минимизации “профицита” или “дефицита”, неизбежно возникающих при оплате случая оказания медицинской помощи по КСГ, количество КСГ в 2022 г. увеличено с 13 до 17 групп как в условиях круглосуточного, так и дневного стационара». Повлияло ли увеличение количества КСГ на финансовое обеспечение схем в лучшую сторону? Посмотрим – для этого в наш анализ включены тарифы как за 2021, так и за 2022 год.
Соотношение профицитных и дефицитных тарифов в 2021 году
По данным расчетов, лечение по ряду схем, несмотря на их «взаимозаменяемость», возмещается по-разному и, как мы и предполагали, без каких-либо очевидных причин.
В 2021 году во всех регионах дефицитными в круглосуточном стационаре оказались схемы, применяемые при лечении меланомы, – с пролголимабом sh0877 (1 мг/кг в/в в 1-й день; цикл 14 дней), с ниволумабом sh0661 (240 мг в 1-й день; цикл 14 дней), с пембролизумабом sh0504 (200 мг в 1-й день; цикл 21 день), с ниволумабом и ипилимумабом sh0604 (ниволумаб 1 мг/кг в 1-й день + ипилимумаб 3 мг/кг в 1-й день; цикл 21 день).
При этом иначе возмещается стоимость лечения препаратами-«одноклассниками» ниволумабом и пембролизумабом в других дозах, требующих более редкого введения. Так, sh0662 (ниволумаб 480 мг в 1-й день; цикл 28 дней) профицитна в 5 регионах, а sh0876 (пембролизумаб 400 мг в/в в 1-й день; цикл 42 дня) профицитна во всех регионах.
«Частота введения препарата должна определяться исходя из сугубо медицинских факторов, – указывает Баходур Камолов. – Поэтому различная маржинальность таких тарифов нелогична. В некоторых случаях для пациента лучше более редкое введение препарата, в других – более частое. Врач должен выбирать схему индивидуально для каждого пациента».
Подчеркнем, что у пролголимаба есть единственно возможный вариант режима введения – 1 мг/кг в/в в 1-й день; цикл 14 дней – и, соответственно, у врача нет такого выбора между тремя вариантами режимов введения, как у ниволумаба и пембролизумаба. И этот единственно возможный вариант дефицитный, что еще и противоречит взятому государством курсу на развитие отечественного фармпроизводства (среди трех препаратов пролголимаб – единственный российский).
Соотношение профицитных и дефицитных тарифов в 2022 году
В 2022 году ситуация начала меняться, но не так кардинально, как хотелось бы. Схема sh0877 с пролголимабом по-прежнему во всех исследуемых регионах дефицитна, хотя степень ее дефицитности меньше, чем в 2021 году: тариф вырос. Сейчас дефицитность этой схемы составляет в разных регионах от 2,6 до 19,7%.
Также все еще дефицитны во всех регионах схемы sh0661 с ниволумабом и sh0604 с ниволумабом и ипилимумабом, причем степень дефицитности последней не снизилась, а еще больше увеличилась и составляет сейчас от 22,7 до 30,4%.
А вот схема sh0662 с ниволумабом в 2022 году профицитна уже в 6 регионах, и sh0876 с пембролизумабом по-прежнему профицитна во всех регионах.
Справедливости ради отметим, что степень дефицитности схем в 2022 году отчасти снизилась, однако не до такой степени, чтобы покрыть фактическую стоимость всех схем.
Интересно, что профицитной для круглосуточного стационара и в 2021, и в 2022 году во всех регионах является только одна схема – sh0876 с пембролизумабом. Причем эта же схема во всех исследуемых регионах была в 2021 году дефицитной для дневного стационара. В 2022 году sh0876 с пембролизумабом стала относиться к КСГ st19.121 и ds19.096 с коэффициентами затратоемкости 29,17 и 56,65 соответственно. Как результат, разница между тарифами круглосуточного и дневного стационаров была нивелирована, и sh0876 с пембролизумабом стала профицитной и в дневном стационаре.
Схема в 2021 году относилась в круглосуточном стационаре к КСГ st19.074, в дневном стационаре – к КСГ ds19.049. По этим КСГ есть сильное несоответствие стоимости случаев лечения в круглосуточном и дневном стационаре: в дневном стационаре тариф чуть ли не вполовину меньше тарифа в круглосуточном стационаре. Причины ситуации мы подробно разбирали в нашей статье.
Что касается дневного стационара, то из трех схем, профицитных в 2021 году во всех регионах, одна в 2022 году стала дефицитной. В 2021 году профицитными были sh0985 (абемациклиб 400 мг ежедневно) (при условии применения дозы 200 мг), sh0155 (палбоциклиб 125 мг в 1–21-й дни + фулвестрант 500 мг 1 раз в 28 дней (в первый месяц терапии – по 500 мг в 1-й и 15-й дни ) (при условии применения фулвестранта 1 раз в 28 дней), sh0662 (ниволумаб 480 мг в 1-й день), а в 2022 году sh0662 с ниволумабом относится к КСГ с меньшими коэффициентами затратоемкости, в результате применение ниволумаба в указанной дозе стало дефицитным в дневном стационаре во всех регионах.
Ситуация с оплатой схем, применяемых при раке молочной железы, в 2022 году стала лучше. В 2021 году во всех регионах была профицитной одна схема – sh0155 с палбоциклибом (при условии применения фулвестранта 1 раз в 28 дней) при дефицитности (в большинстве регионов) двух схем, включающих препараты-«одноклассники» (sh0980 с абемациклибом и sh0986 с рибоциклибом). В 2022 году профицитны уже три схемы – sh0155 (во всех регионах), sh0980 (во всех регионах, кроме одного) и sh0986 (во всех регионах).
Обращаем внимание, что все эти выводы справедливы при условии применения фулвестранта 1 раз в 28 дней неслучайно, так как схемы с абемациклибом, палбоциклибом, рибоциклибом предусматривают назначение фулвестранта 500 мг 1 раз в 28 дней (в первый месяц терапии – по 500 мг 2 раза). Профицитные схемы sh0155 с палбоциклибом и sh0980 с абемациклибом при применении фулвестранта 2 раза в первый месяц терапии становятся дефицитными во всех исследуемых регионах, а sh0986 с рибоциклибом – в шести регионах. ЦЭККМП Минздрава России отказывается относить случаи лекарственной терапии с введением нагрузочных доз лекарственных препаратов к КСГ более высокого уровня, аргументируя это тем, что «выделение отдельных схем лекарственной терапии значительно увеличит количество схем, потребует значительного времени на проработку и приведет к усложнению использования системы в целом. Помимо этого, следует иметь в виду, что выделение отдельной схемы для нагрузочной дозы приведет к снижению стоимости этой же схемы без нагрузочной дозы и в целом существенно ни на что не повлияет».
Отступив немного в сторону, отметим: схема sh0872, применяемая при злокачественных новообразованиях легкого (дурвалумаб 10 мг/кг в 1-й день; цикл 14 дней) в 2021 году была дефицитной и для КС, и для ДС во всех исследуемых регионах. В 2022 году ситуация немного исправлена: sh0872 профицитна в круглосуточном стационаре в пяти регионах, хотя по-прежнему дефицитна в дневном стационаре во всех регионах. При этом дурвалумаб – единственный вариант иммунотерапии при IIIB–IIIC стадиях немелкоклеточного рака легкого, альтернатив ему нет. Другими словами, применение дурвалумаба убыточно для клиники во всех случаях. Иные препараты для этой группы пациентов в клинических рекомендациях не указаны.
Ниже приводим расчет тарифа и фактической стоимости лечения на примере Ярославской области и неоперабельной или метастатической меланомы.
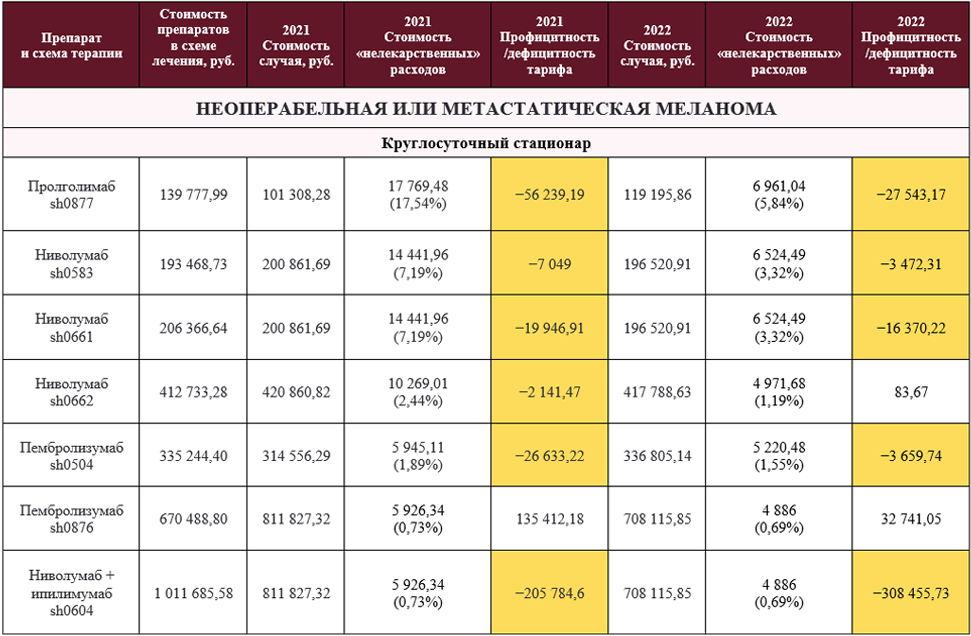
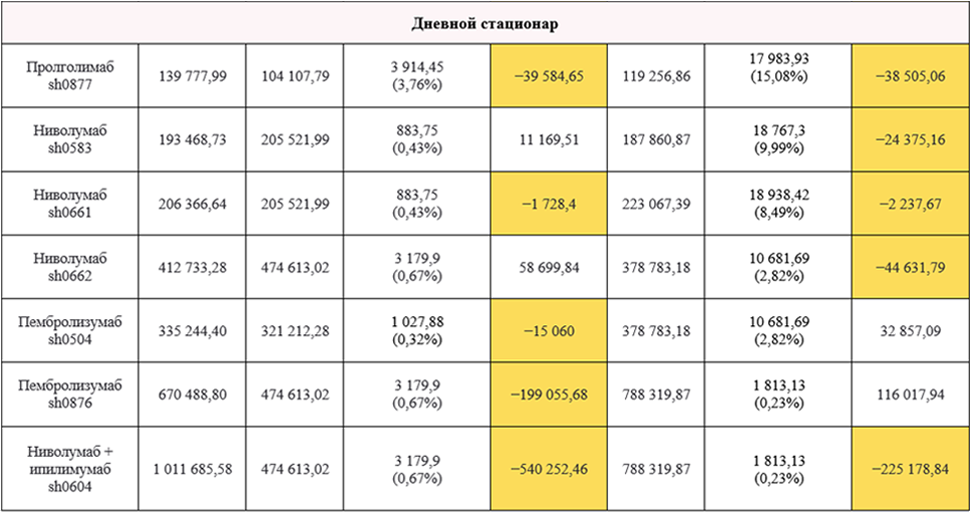
С подробным расчетом по Тамбовской и Ярославской областям на 2021 и 2022 год можно ознакомиться по ссылкам. А итоговые расчеты по всем 9 регионам можно скачать здесь.
Доля дефицитных схем среди исследованных в разных регионах в 2022 году:
| в круглосуточном стационаре | в дневном стационаре | |
| Тамбовская область | 75,0% | 60,0% |
| Тверская область | 87,5% | 60,0% |
| Томская область | 62,5% | 53,3% |
| Тульская область | 87,5% | 60,0% |
| Удмуртская республика | 75,0% | 60,0% |
| Хабаровский край | 37,5% | 46,7% |
| Челябинская область | 50,0% | 46,7% |
| Чувашская республика | 62,5% | 46,7% |
| Ярославская область | 62,5% | 66,7% |
Кто больше пострадает от несбалансированности тарифов?
Можно предположить, что вся ситуация планомерно создает условия для того, чтобы клиника в первую очередь думала о своих убытках, а не о том, как лучше лечить пациентов. Получается, что интересы пациентов не являются приоритетными при назначении лекарств, хотя именно так и должно быть. Именно эффективность препарата и результативность лечения должны учитываться в первую очередь, тем более что лекарственная терапия в большинстве случаев – самый длительный и дорогой этап лечения.
Можно предположить, что рано или поздно права пациентов будут нарушены, хотя эксперты говорят, что пока этого на практике не происходит.
Михаил Ласков поясняет, что в идеале врач выбирает препарат не по стоимости, а исходя из клинической ситуации. «Перечисление препаратов через союз “или” в клинических рекомендациях означает то, что врач имеет возможность выбрать наилучший для конкретного пациента препарат из двух или трех, – поясняет эксперт. – Например, если один препарат требует введения раз в 2 недели, а другой – раз в 3 недели, пациенту может быть более удобен второй вариант, ведь лечение длительное, а количество визитов в клинику при такой варианте меньше».
Евгений Ледин считает, что страдают от ситуации с несбалансированной системой тарифов в большей степени сами клиники, а не пациенты. Он подчеркнул, что в большинстве ситуаций решение все-таки принимается исходя из конкретной клинической ситуации, а не из маржинальности тарифа, и пациентам назначаются те лекарства, которые им действительно нужны. «Но часто препараты действительно взаимозаменяемы, и если при равной их эффективности на них установлены высокомаржинальные и низкомаржинальные тарифы – это следует считать недоработкой ФОМС, – говорит эксперт. – Почему клиника должна ввести пациенту высокоэффективный препарат и остаться при этом в минусе?»
Иллюзия «среднего больного»
По мнению экспертов, проблема несбалансированности тарифов возникла из-за того, что методология их расчета непрозрачна, а может быть, и неверна.
«Фонд ОМС, пытаясь объяснить убыточные тарифы, говорит, что они посчитали дефицитные и профицитные схемы, и в общем и целом все возмещается. Но если бы просчет был прозрачный, я бы с интересом посмотрел на то, как это считают», – говорит Михаил Ласков.
«С начала 2000-х годов мы эпизодически привлекались к разработке различных стандартов и рекомендаций и пытались привести тарифы к реальной себестоимости. К сожалению, мы так до конца и не поняли, как такие стандарты подсчитываются и почему полученные цифры не всегда удовлетворяют нас как профессионалов. В результате этого, значительная доля КСГ, квот ВМП, многих МЭС, касающихся лекарственной терапии, явно недофинансируется, и причин этому несколько, – комментирует ситуацию Дмитрий Литвинов. – В детской онкологии главная причина в том, что большинство препаратов – офф-лейбл, и они автоматически не входят в расчет. Во-вторых, чудовищно недооценен на уровне тарифов труд персонала. В-третьих, за редким исключением, не учитывается расходный материал: капельницы, инфузионные системы, флаконы, иглы, другие расходники. В-четвертых, не учтена работа вспомогательных служб (службы инфекционного контроля, диетологической службы, рентгенологической службы), себестоимость лабораторных анализов (особенно преаналитического этапа). Наконец, вы никогда не получите финансирование сопроводительной терапии. Хотя идеальных больных без сопутствующих заболеваний не существует, и вы не можете их не лечить, однако оплата по двум КСГ невозможна.
Во взрослой онкологии по сравнению с детской ситуация чуть-чуть получше, там тарифы выше, так как нет такой острой проблемы офф-лейбл, плюс большинство пациентов выписывают между блоками и проблемы в этот период ложатся на неонкологическое здравоохранение, но в целом проблемы идентичны».
Как же понимать в этом случае государственные «гарантии»? Казалось бы, они установлены законом, в стране уже несколько лет реализуется федеральный проект «Борьба с онкологическими заболеваниями», на который до 2024 года выделены огромные деньги – 969 млрд руб. Это больше половины финансирования всего национального проекта «Здравоохранение» (1,725 трлн руб.). Положение онкологических больных должно существенно улучшаться из года в год. Но система ОМС устроена так, что все равно часть затрат ложится на клиники, на пациентов или на благотворителей.
В процессе анализа тарифов у нас тоже возникли вопросы к методологии их расчета.
Во-первых, действительно ли процент на долю заработной платы и прочих расходов способен покрыть расходы? Например, для st19.113 он составляет 5,84%, а для st19.121 – 0,69%. Вероятно, реальные «нелекарственные» расходы в тарифах учтены недостаточно, что подтверждается практикой и комментариями экспертов.
Во-вторых, достаточна ли средняя масса тела пациента, которую предлагает использовать ЦЭККМП Минздрава России для расчета стоимости лечения препаратами, – 70 кг? На наш взгляд, это значение искусственно занижено, и расчеты не отражают реальные затраты клиники, поэтому в наших расчетах мы использовали значение в 75 кг.
В-третьих, насколько приближены к реальным закупочным те предельные отпускные цены, которые ЦЭККМП Минздрава России использует в расчетах (зарегистрированные производителем после включения препарата в перечень ЖНВЛП с учетом налога на добавленную стоимость)? Нами для оценки себестоимости лечения в большинстве случаев были взяты реальные закупочные цены в исследуемых регионах в 2021 году, что лучше отражает реальную жизнедеятельность больницы.
ФАС: «Совпадение!». Профсообщество: «Не думаю».
Можно посмотреть на ситуацию и с другой точки зрения. Чем можно объяснить разницу в оплате лечения с использованием разных препаратов? Если препараты действительно взаимозаменяемы и замена одного на другой не принесет никакого ущерба пациенту, то профицитность одних схем и дефицитность других явно императивно подталкивает медорганизацию к использованию определенных препаратов определенных производителей и, соответственно, неиспользованию других.
По мнению Полины Габай, ситуацию можно рассматривать как нарушение антимонопольного законодательства, потому что устраняется конкуренция между препаратами и создаются более благоприятные условия для определенных препаратов. Это может быть основанием для рассмотрения ФАС вопроса о соответствии требованиям антимонопольного законодательства.
Фонд направил соответствующее обращение в ФАС. Мы с нетерпением ждем информацию, но опубликуем полученный ответ в отдельном материале (так как ФАС отводит на его составление несколько месяцев).
Кроме того, в марте был принят федеральный закон №46-ФЗ, согласно которому изменение курса иностранной валюты теперь влияет на государственное регулирование предельных отпускных цен на препараты из перечня ЖНВЛП. Согласно постановлению Правительства это возможно, если курс валюты за месяц превышает на 10 % средний курс за три месяца.
Как и прежде, пересмотр цены на препарат возможен только в случае дефектуры или риска возникновения дефектуры.
Назревшие перемены и перезревший диалог
И эксперты, и данные исследования говорят об одном: проблема расчета тарифов – системная. Необходимо радикально изменить подход к их формированию – рассчитывать величину затрат на препараты нужно исключительно исходя из реальной ситуации и интересов пациента, что, напомним, закреплено в законах.
«Если все упростить, то программа госгарантий финансово не обеспечена, – резюмирует Полина Габай. Тарифы обязательно должны покрывать реальную стоимость лечения иначе пациенты могут быть лишены максимально эффективной или даже просто необходимой медицинской помощи, на которую они по закону имеют право. Оплата не должна возлагаться на клинику, пациента или благотворительные фонды».
На проблему обратила внимание и Счетная палата, согласно отчету которой система ОМС в РФ недостаточно эффективна и характеризуется слабым обоснованием и чрезмерной индивидуализацией тарифов, сохраняет препятствия для участия частных медорганизаций, имеет недостаточные основания для конкуренции страховых медорганизаций, а недостаток страховых институтов замещается практиками административного управления финансами.
Специалисты НИУ ВШЭ говорят даже о необходимости постепенного перехода к рисковой модели здравоохранения, что, в частности, позволило бы «передать страховщикам ответственность за риски переплаты за медицинскую помощь, а в случае экономии – право распоряжаться частью средств».
Очевидно одно: Минздрав и ФОМС должны наконец-то признать имеющиеся недоработки системы финансирования медицинской помощи и в диалоге с профессиональным и пациентским сообществом выработать оптимальный путь их решения. Система здравоохранения, особенно в регионах России, не сможет развиваться в условиях постоянного дефицита, кадровое и технологическое развитие предполагает если не профицитность, то реальное покрытие затрат.
«В текущей сложной для страны ситуации должны быть расставлены акценты, дан зеленый свет импортозамещению, сбалансированы тарифы, учтены потребности клиник и пациентов. Ни один мировой бюджет не несет на себе все бремя расходов здравоохранения, и это нормально. В России создали иллюзию бесплатной медицины и всемирного счастья, хотя давно пора перейти на дифференцированное страхование, четко обозначив гарантии государства и источники софинансирования. Система при нынешнем подходе будет продолжать деградировать и банкротиться, будет нарастать отток кадров и уменьшаться объем реальной помощи населению», – подводит итоги Баходур Камолов.

При оказании в рамках программы государственных гарантий бесплатного оказания гражданам медицинской помощи первичной медико-санитарной помощи в условиях дневного стационара и в неотложной форме, специализированной медицинской помощи, скорой медицинской помощи, паллиативной медицинской помощи в стационарных условиях, условиях дневного стационара и при посещениях на дому осуществляется обеспечение граждан лекарственными препаратами, включенными в перечень ЖНВЛП (ст. 80 Федерального закона от 21.11.2011 №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»).
Здесь мы имеем в виду, что положения о назначении этих препаратов сформулированы через разные тезисы-рекомендации в разделе лекарственной терапии одной и той же линии или препараты перечислены через союз «или» в одном и том же тезисе-рекомендации.
Препарат | Код КСГ | Показание |
Пролголимаб | sh0877 | Неоперабельная или метастатическая меланома |
Ниволумаб | sh0583 | |
Ниволумаб | sh0661 | |
Ниволумаб | sh0662 | |
Пембролизумаб | sh0504 | |
Пембролизумаб | sh0876 | |
Ниволумаб + ипилимумаб | sh0604 | |
Ниволумаб | sh0583 | Немелкоклеточный рак легкого (лекарственная терапия 2-й линии) |
Ниволумаб | sh0661 | |
Ниволумаб | sh0662 | |
Пембролизумаб | sh0504 | |
Пембролизумаб | sh0876 | |
Ниволумаб | sh0583 | Злокачественные новообразования полости рта |
Пембролизумаб | sh0504 | |
Ниволумаб | sh0583 | Рак печени (гепатоцеллюлярный) |
Ниволумаб | sh0661 | |
Ниволумаб | sh0662 | |
Пембролизумаб | sh0504 | |
Ниволумаб | sh0583 | Рак желудка (3-я и последующие линии лекарственной терапии) |
Пембролизумаб | sh0504 | |
Абемациклиб | sh0985 | Рак молочной железы |
Абемациклиб + фулвестрант | sh0980 | |
Палбоциклиб + фулвестрант | sh0155 | |
Рибоциклиб + фулвестрант | sh0986 | |
Дурвалумаб* | sh0872 | Немелкоклеточный рак легкого (стадии IIIB–IIIC) |
* Расчеты возмещения стоимости лечения этим препаратом произведены для демонстрации ситуации, когда «одноклассника» у лекарства нет, и единственная схема оплачивается по дефицитному тарифу, т. е. клиника заведомо закупает его себе в убыток.
В клинических рекомендациях «Меланома кожи и слизистых оболочек» даются следующие рекомендации по назначению пролголимаба, ниволумаба, пембролизумаба, а также комбинации ниволумаба и ипилимумаба:
У пациентов с мутацией в гене BRAF в 1-й линии терапии рекомендуется использовать либо комбинацию ингибиторов протеинкиназы BRAF и МЕК, либо комбинированное лечение МКА-блокаторами PD1 и МКА, блокирующими тормозные сигналы каскада CTLA4, либо монотерапию МКА-блокаторами PD1.
У пациентов без мутаций в генах BRAF и c-Kit при сохранении удовлетворительного общего состояния пациента (ECOG 0–2) и при ожидаемой продолжительности жизни более 3 месяцев рекомендуется терапия комбинацией МКА-блокаторов PD1 и CTLA4 или монотерапия МКА-блокаторами PD1.
МЭС – медико-экономический стандарт.
За себестоимость лечения в расчетах принимается только собственно стоимость препарата за цикл. На долю заработной платы и прочих расходов в составе тарифа программой госгарантий заложен определенный процент. При этом для каждой КСГ эта доля разная. Вывод о том, профицитная схема или дефицитная, мы делаем исходя из того, достаточно ли остается средств на сами лекарства после вычета этого процента.
В том случае, когда отдельные препараты в регионе вообще не закупались, цены взяты из расчета зарегистрированной предельной отпускной цены с учетом НДС (как и у ЦЭККМП Минздрава России).
Дефектурой (рисками ее возникновения) теперь считается снижение индекса отклонения поступления лекарственного препарата в гражданский оборот менее чем на минус 10% (раньше – менее чем на минус 30%).
Более того, предусмотрен новый признак дефектуры: на наличие дефектуры (рисков ее возникновения) может указывать снижение индекса обеспечения потребности в лекарственном препарате менее чем на минус 5%. Информация о годовой потребности системы здравоохранения России в лекарственных препаратах будет предоставляться ЦЭККМП Минздрава России.

- кандидат юридических наук
- учредитель юридической фирмы «Факультет медицинского права»
- доцент кафедры инновационного медицинского менеджмента и общественного здравоохранения Академии постдипломного образования ФГБУ ФНКЦ ФМБА России
- член рабочей группы по онкологии, гематологии и трансплантации Комитета Госдумы РФ по охране здоровья

- кандидат медицинских наук

- кандидат медицинских наук
- исполнительный директор Российского общества онкоурологов
- член рабочей группы по онкологии, гематологии и трансплантации Комитета по охране здоровья Госдумы РФ

- кандидат медицинских наук
- исполнительный директор Российского общества онкоурологов
- член рабочей группы по онкологии, гематологии и трансплантации Комитета по охране здоровья Госдумы РФ

- кандидат медицинских наук

- кандидат медицинских наук

- кандидат юридических наук
- учредитель юридической фирмы «Факультет медицинского права»
- доцент кафедры инновационного медицинского менеджмента и общественного здравоохранения Академии постдипломного образования ФГБУ ФНКЦ ФМБА России
- член рабочей группы по онкологии, гематологии и трансплантации Комитета Госдумы РФ по охране здоровья

- кандидат юридических наук
- учредитель юридической фирмы «Факультет медицинского права»
- доцент кафедры инновационного медицинского менеджмента и общественного здравоохранения Академии постдипломного образования ФГБУ ФНКЦ ФМБА России
- член рабочей группы по онкологии, гематологии и трансплантации Комитета Госдумы РФ по охране здоровья

- кандидат медицинских наук
- исполнительный директор Российского общества онкоурологов
- член рабочей группы по онкологии, гематологии и трансплантации Комитета по охране здоровья Госдумы РФ





















 23/04/2024, 13:12
23/04/2024, 13:12


это не только в онкологии. в этом году столкнулись вот с таким: грыжесечение при обычной п/о грыже стоит 49 тыс. , а при большой или гигантской только 13 тыс…
виной всему группировщик в системе ОМС (такая методика расчета). так вот лечение п/о грыжи больших или гигантских размеров оплачивают как, внимание, барабанная дробь, – терапевтический случай… КСГ st32.019 программа меняет при расчете стоимости на st27.004
а все из-за того, что в КСГ st32.019 коэффициент 5,6, а в st27.004 – 0,59
мне вот интересно, это во всех тарифных соглашениях есть или наш местный ТФОМС такой придумщик?
Эта тема неоднократно обсуждалась на форумах, конференциях и круглых столах. Система КСГ – это всего лишь система распределения. ФОМС не решает сколько тратить денег на медицину, он лишь решает как распределить то, что есть. Так что дефицитные тарифы существуют не потому что ФОМС плохо считает, а потому что денег в фонде не достаточно. А вся система здравоохранения при этом делает вид, что все отлично и так и должно быть. Не нужно изобретать велосипед, в мире много примеров эффективных систем, нужно лишь определиться с тем, что принести в жертву. Ведь если где-то прибыло денег, значит где-то убыло :))